بیماریهای زنان زایمان و نازایی
وب لاگ رسمی دکتر رویا پورقربان جراح و منخصص زنان زایمان و نازایی بورد تخصصی از دانشگاه تهرانبیماریهای زنان زایمان و نازایی
وب لاگ رسمی دکتر رویا پورقربان جراح و منخصص زنان زایمان و نازایی بورد تخصصی از دانشگاه تهرانانجماد تخمک
انجماد تخمک فعلا مراحل ازمایش خود را می گذراند و تعداد معدودی از ان در کشورهای امریکا
انگلیس و استرالیا و بلژیک بعمل امده است .
بروز جهش های ژنتیکی هنگام استفاده از تخمک منجمد شده فعلا نگرانی عمده پزشکان را تشکیل
میدهد در حالیکه این امر در مورد انجام اسپرم و انجماد جنین دیده نشده و براحتی میتوان از این
روش جهت نگهداری اسپرم و جنین استفاده نمود . موردی از بروز حاملگی و زایمان بدنبال
انجماد و نگهداری تکه هایی از بافت تخمدان گزارش شده است.
امروزه دغدغه اصلی بالا رفتن سن ازدواج و تمایل جاملگی در سن بالاتر است و این امر لزوم
رسیدن به راهی جهت حفظ تخمک ها و استفاده از انها در سنین بالاتر را امری ضروری می سازد
خصوصا در بیماران مبتلا به سرطان نیز میتوان در فاصله بین عمل جراحی و شیمی درمانی
تخمک و یا جنین و اسپرم را گرفته و برای باروری بعدی نگهداری نمود
به امید پیشرفتهای هر بیشتر در این زمینه .........
واکسیناسیون اچ پی وی بر علیه ویروسهای عامل سرطان دهانه رحم

واکسیناسیون جهت جلوکیری ار کانسر سرویکس
"واکسن HPV"

ویروس HPV
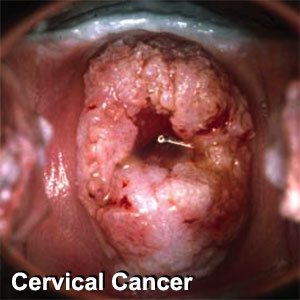
کانسر سرویکس
آزمایش پاپ اسمیر را فراموش نکنید
Cervical Cancer is the 2nd most common cancer
in women worldwide, which is almost always caused
by HPV. (Human Papillomavirus)
Every 2 minutes, a woman .......
.........will die of cervical cancer
somewhere in the world. No doubt, as you are reading this advice,
.........!!!!!!!!!!!another 2 women would have died from it.
افسردگی پس از زایمان چیست و به چه علت بوجود می آید؟
تحریک احساسات بعد از زایمان تا حدی طبیعی است و انتظار میرود که رخ دهد. بسیاری از مادران پس از زایمان دچار احساس تشویش می شوند.
گرفتگی خلق پس از زایمان (Baby Blues)
حداقل 60 تا 80 درصد مادران پس از زایمان دچار گرفتگی خلق " "Baby Blues می شوند که نوعی افسردگی خفیف است و چند روز تا یک هفته پس از زایمان ادامه می یابد ولی هیچگاه بیش از 2 هفته طول نمی کشد. مادرانی که دچار این ناراحتی می شوند ممکن است زیاد گریه کنند و مضطرب و تحریک شده به نظر برسند و یا حتی قادر به خوابیدن نباشند. اکثراً پس از کمی استراحت و هنگامیکه اطرافیان آنها را در نگهداری از نوزاد یاری دهند و یا حتی پس از یک گریۀ طولانی متعاقب استرس و هیجان زایمان، احساس بهتری خواهند داشت.
افسردگی پس از زایمان
اگر ناراحتی و تنگی خلق پس از حدود 2 هفته بر طرف نشود ممکن است علت آن افسردگی بعد از زایمان باشد. 10 تا 20 درصد از مادران پس از زایمان دچار تابلوی کامل بالینی افسردگی می شوند که ممکن است از 2 هفته تا یکسال به طول بیانجامد. در رابطه با علت این اختلال هنوز کارشناسان به یک نظریه قطعی نرسیده اند اما جملگی بر این امر که مجموعه ای عوامل هورمونی، بیوشیمیایی، محیطی، روانشناسی و ژنتیک در ایجاد آن دخالت دارد متفق القولند. اُفت سطح هورمون ها بلافاصله پس از زایمان نیز ممکن است تا حدی بر این امر مؤثر باشد.
احساس شعف از تولد نوزاد خیلی سریع از بین می رود و جای خود را به مسئولیتـهای متـعددی می دهد که بر عهدۀ والدین است. مراقبت از نوزاد در عین حال که موجب خرسندی است، ممکن است فشار زیادی بر آنهایی که بخصوص برای اولین بار مادر شده اند، وارد آورد.
آیا من در معرض ابتلا به افسردگی پس از زایمان هستم؟
بعضی از خانم ها بیشتر از سایرین در معرض این اختلال هستند. شما نیز در صورتیکه واجد شرایط زیر باشید در این دسته قرار دارید:
- سابقۀ ابتلا به افسردگی یا سایر اختلالات روانی در خود فرد یا افراد خانواده و یا بروز حملات اضطراب در دوران بارداری.
- بارداری بدون برنامه ریزی قبلی.
- عدم حمایت همسر.
- وجود مشکلات زناشویی.
- وجود مشکلات مالی.
- بروز تغییر جدی در زندگی همزمان با تولد نوزاد نظیر نقل مکان یا از دست دادن شغل.
- سابقۀ وجود سندرم پیش از قاعدگی شدید.
- وجود عوارض مامائی.
- سابقۀ مشکلات شدید دراوان کودکی نظیر تجاوز جنسی یا از هم پاشیدگی خانواده.
با این حال به خاطر داشته باشید که صرف وجود این عوامل دلیل بروز افسردگی پس از زایمان نیست. بسیاری از خانم ها که دارای چندین عامل خطرزا هستند هرگز دچار افسردگی نمی شوند و بالعکس افرادی نیز با یک یا دو عامل خطرزا و یا حتی بدون هیچ گونه عامل خطرزا به افسردگی شدید مبتلا می شوند.
چگونه می توانم بفهمم که دچار افسردگی پس از زایمان شده ام؟
پزشک شما بهتر از هر فرد دیگر تشخیص خواهد داد که شما دچار این اختلال شده اید یا خیر. خودتان نیز ممکن است متوجه علائمی بشوید که عبارتند از:
- بی خوابی
- تمایل به گریه یا اندوه شدید که تمام روز ادامه داشته باشد
- کاهش علاقه نسبت به انجام بسیاری از فعالیت ها
- اشکال در تمرکز حواس
- تغییر اشتها
- اضطراب
- اختلالات خلق و تحریک پذیری
- احساس گناه شدید
- حملات پانیک (علائم آن عبارتند از افزایش تعداد ضربانات قلب، سرگیجه، منگی، احساس وقوع یک اتفاق ناگوار)
- افکار خودکشی
مهم است که تفاوت بین تغییرات طبیعی احساسات بدنبال تولد نوزاد را با حالاتی که نیاز به درمان و حمایت های بعدی دارد، بدانید. این تنها احساس شما نیست که نشان می دهد اشکالی وجود دارد بلکه شدت و تعداد دفعات آن احساس و مدتی که طول می کشد بسیار حائز اهمیت است. به عبارت دیگر بسیاری از مادران جدید در طول ماه های اول پس از تولد نوزاد احساس اندوه و اضطراب دارند. ولی اگر شما تمام روز در حال گریه کردن هستید و این حالت چند روز متوالی طول می کشد و نیز دچار حملات پانیک می شوید، حتماً باید به پزشک مراجعه کنید.
در صـورتیـکه قبلاً دچار افسـردگی پس از زایمان شده اید، چگونه می توانید از وقوع مجدد آن پیشگیری کنید؟
آیا قبلاً دچار افسردگی پس از زایمان شده اید؟ در این صورت شانس ابتلا شما در هر بار بارداری 50–50 است بنابراین بهتر است خود را برای این احتمـال آماده سـازید. آمادگی به شما قدرت می بخشد وضعیت را بهتر کنترل کنید و احتمال عود را نیز کاهش داده در صورت بروز علائم، از شدت آنها می کاهد.
بر طبق نظریۀ Karen Kleiman که مؤسس و مدیر "مرکز استرس های پس از زایمان" در آمریکاست، شما می توانید در دوران بارداری اقدامات مهمی انجام دهید تا احتمال بروز این بیماری را با شدت قبل کاهش دهید:
- با تمام پزشکان و دست اندکارانی که در دفعۀ قبل به شما کمک کردند تماس بگیرید. این افراد ممکن است شامل پزشک شخصی شما، درمانگر شما و یا روانپزشک شما باشند. موضوع را با آنها در میان بگذارید و راه حلی را برگزینید که مورد موافقت همه باشد. اگر افسردگی شما با دارو کاملاً درمان شده است می توانید بلافاصله بعد از زایمان از همان داروها استفاده کنید. نشان داده شده است که این عمل احتمال عود را به نحو شگرفی کاهش می دهد. بعضی از خانم ها ترجیح می دهند که صبر کنند و احساسات خود را بسنجند و فقط در صورت بروز علائم دارو مصرف کنند. با این حال زمانی که علائم بروز می کنند هر چه مدت زمان احساس بد بیشتر باشد درمان بیماری سخت تر خواهد بود.
- با همسر خود در رابطه با مشکل خود صحبت کنید. آنچه را که دفعه قبل باعث کمک به شما شده است و نیز آنچه را که به شما کمک نکرده است با او در میان بگذارید. یک برنامۀ حمایتی ایجاد کنید. چه کسی باید به شما کمک کند؟ مادر؟ مادر شوهر؟ پرستار بچه؟ سایر دوستان یا اعضای خانواده؟
- از بروز هر گونه خستگی یا استرس بپرهیزید. استراحت کافی، غذای مناسب و ورزش را فراموش نکنید.
- برای فعالیت های خود محدودیتی قائل شوید. از کار بیش از حد بپرهیزید، چه در دوران بارداری و چه پس از زایمان. فعالیت بیش از حد شما را خسته می کند و احتمال بروز افسردگی را افزایش میدهد
افزایش فشار خون بعلت بارداری
افزایش فشار خون در دوران بارداری چیست؟
اگر بعد از هفته بیستم بارداری دچار افزایش فشار خون شدید ولی پروتئین در ادرار وجود نداشت تشخیص عبارتست از "افزایش فشار خون بارداری" که گاهی به نام "افزایش فشار خون به علت بارداری" خوانده می شود.
خانم هایـی که بـعد از طـی نیمه اول بـارداری دچار افزایـش فشار خون می شوند و در ادرار پروتئین دارند دچار اختلال پیچیده ای هستند که پره کلاپسی نامیده می شود. کسانیکه قبل از بارداری دچار فشار خون هستند و یا قبل از هفته بیستم بارداری به آن مبتلا می شوند دچار اختلالی هستند که فشار خون مزمن نامیده می شود.
معمولاً افزایش فشار خون عبارتست از فشار برابر با 90/140 یا بیشتر حتی اگر یکی از این دو عدد افزایش یابد. این اختلال معمولاً هیچ علامت قابل توجهی ندارد مگر آنکه خیلی بالا رود.
افزایش فشار خون بارداری چه تأثیری بر سلامت من و کودک من دارد؟
این امر بستگی به آن دارد که هنگام ابتلا به افزایش فشار خون چند ماه از بارداری گذشته است و فشار خون به چه میزان بالا می رود. هر چه فشار خون بالاتر باشد و هر چه زودتر شروع شود خطر بیشتر است. خوشبختانه کثر خانم هایی که دچار افزایش فشار خون در دوران بارداری میشوند، به نوع خفیف آن مبتلا می گردند و تا نزدیک به اواخر دوران بارداری یعنی هفته 37 این مشکل بوجود نمی آید. اگر شما نیز در این گروه قرار دارید، هنوز هم کمی خطر وجود دارد و ممکن است پزشک شما زایمان را القا کند و یا با سزارین جنین را بدنیا آورد ولی به غیر از آن شما و نوزادتان در معرض خطری بیش از آنچه با یک فشار خون طبیعی وجود دارد، نیستید.
با این حال از هر 4 خانم مبتلا به افزایش فشار خون یک نفر در دوران بارداری، زایمان و یا بلافاصله بعد از آن مبتلا به پره کلاپسی می شود. خطر ایجاد پره کلامپسی در شرایطی که افزایش فشار خون قبل از هفته 30 ایجاد شده باشد دو برابر است. ابتلا به افزایش فشار خون بارداری خطرات دیگری نیز بدنبال دارد از قبیل: عقب افتادن رشد در داخل رحم، زایمان زودرس، پاره شدن جفت، و مرده زایی. به همین دلیل پزشک یا ماما از شما و جنین مراقبت کامل بعمل خواهد آورد.
چگونه میتوان افزایش فشار خون بارداری را کنترل کرد؟
از آنجائیکه پرفشاری خون بر گردش خون جفت تأثیر می گذارد، هنگام تشخیص چنین علامتی پزشک یا ماما درخواست سونوگرافی می کند تا از رشد کافی جنین و میزان کافی مایع آمنیوتیک اطمینان حاصل کند. ممکن است یک سری آزمایشات بیو فیزیکی (BBP) نیز برای شما درخواست شود تا از سلامت جنین اطمینان حاصل گردد و در بعضی از موارد خاص درخواست سونوگرافی با داپلر می شود تا جریان خون جنین کنترل گردد. پزشک یا ماما ممکن است یک سری آزمایشات خون نیز درخواست کند و از شما بخواهد که ادرار 24 ساعته خود را جمع آوری کنید تا از نظر وجود پروتئین بررسی شود. (این آزمایش از آزمایش ادرار با نوارهای مخصوصی که هنگام مراجعه برای مراقبت های دوران بارداری انجام می شود، دقیق تر است). این آزمایشات به پزشک کمک می کند تا در صورت وجود پره کلاپسی آنرا تشخیص دهد و هر نوع تغییر دیگر در وضعیت شما را در آینده تحت نظر قرار دهد. علاوه بر این ارزیابی اولیه، رسیدگی به افزایش فشار خون بستگی به میزان فشار خون و وضعیت جنین و نیز میزانی که از بارداری شما گذشته است، خواهد داشت.
افزایش خفیف فشار خون
اگر در هفته 37 بارداری یا دیرتر به افزایش مختصر فشار خون مبتلا شدهاید، احتمالاً پزشک زایمان شما را القا خواهد کرد (و یا در صورتیکه جنین نتواند مراحل زایمان را تحمل کند و یا به علل دیگری زایمان طبیعی برای شما غیر ممکن باشد، جنین را با سزارین بدنیا خواهد آورد). اگر هنوز به هفتۀ 37 بارداری نرسیدهاید ولی افزایش فشار خون خفیف است، ممکن است به مدت چند هفته بستری شوید تا تحت نظر قرار گیرید. پس از آن اگر وضع شما و جنین مناسب بود ممکن است مرخص شوید تا زندگی روزمره را از سر گیرید و یا تا حدی در منزل در حال استراحت مطلق باشید.
باید فواصل معاینات را کوتاهتر کنید تا فشارخون، وجود پروتئین در ادرار و هر گونه تغییر در وضع شما زود به زود کنترل شود. میتوان وضع جنین را با اندازهگیری هفتگی و یا هر دو هفته یکبار BPP و تستهای non stress از نزدیک کنترل کرد. با انجام تقریباً هر سه هفته یکبار سونوگرافی نیز میتوان رشد جنین را زیر نظر داشت.
بعلاوه ممکن است پزشک یا ماما از شما بخواهد تا حرکات جنین را در هر روز بشمارید. این روش برای کنترل سلامت جنین در فواصل معاینات پیش از زایمان بسیار عمل مناسبی است. در صورتیکه متوجه شدید که تعداد حرکات کمتر از قبـل شده اسـت بلافاصـله به پزشک خود اطـلاع دهیـد.
اگر علائم پره کلامپسی (ورم، افزایش ناگهانی وزن، سردرد مداوم یا شدید، تغییرات دید، درد بالای شکم و یا حساسیت آن ناحیه و یا تهوع و استفراغ) و یا علائم پارگی جفت (لکه بینی یا خونریزی از واژن یا درد و حساس شدن رحم در لمس) در شما ایجاد شود باید فوراً مورد معاینه قرار گیرید. اگر شما یا جنین در معرض خطر جدی قرار گیرید احتمالاً در بیمارستان بستری خواهید شد و هر چه زودتر باید جنین بدنیا آید.
افزایش شدید فشار خون
اگر فشارخون شما شدیداً افزایش یافته است (110/160 یا بیشتر) تحت درمان داروئی قرار خواهید گرفت تا فشارخون پائین آید و تا زمانِِ تولدِ نوزاد بستری خواهید شد. اگر در هفته 34 بارداری یا بعد از آن قرار داشته باشید، زایمان را القا خواهند کرد و یا جنین را با سزارین بدنیا خواهند آورد. اگر هنوز به هفته 34 بارداری نرسیدهاید به شما کورتیکوستروئید تجویز خواهد شد تا تکامل ریهها و سایر اعضای بدن جنین تسریع گردد.
اگر وضعیت شما رو به وخامت می رود و یا وزن جنین اضافه نمی شود احتمالاً زایمان القا خواهد شد و یا با کمک سزارین جنین بدنیا خواهد آمد، حتی اگر هنوز نارس باشد. اگر زایمان فوری لازم نباشد شما را در بیمارستان بستری خواهند کرد تا هم خودتان و هم جنین تحت نظر باشید و در عین حال جنین فرصت بیشتری برای تکامل خواهد داشت.
آیا بعد از زایمان فشارخون به حد طبیعی میرسد؟
بعد از زایمان فشارخون شما دقیقاً کنترل خواهد شد و پزشک یا ماما بدقت شما را از نظر وخامت فشار خون و یا بروز پره کلامپسی تحت نظر خواهد گرفت. در صورتیکه علائم پره کلامپسی را در خود مشاهده کردید، خواه در منزل هستید و یا در بیمارستان، حتماً به او اطلاع دهید. به احتمال قوی یک هفته پس از زایمان فشارخون شما به حد طبیعی میرسد.
با این حال، در بعضی از خانمها فشارخون همچنان بالا باقی خواهد ماند. این بدان معناست که شما احتمالاً همواره مبتلا به پرفشاری خون بودهاید ولی از آن بی خبر بودهاید. بارداری معمولاً باعث می شود که فشارخون در پایان سه ماهه اول و در طول سه ماهه دوم پائین رود؛ بنابراین فشار خون مزمن بطور موقت مخفی می شود. اگر قبل از بارداری فشار خون خود را کنترل نکردهاید و اولین معاینه دوران بارداری در اواخر سه ماهه اول صورت گرفته است ممکن است تا اواخر دوران بارداری متوجه افزایش فشارخون نشوید.
نارسایی گردن رحم (Cervical Insufficiency)
گردن رحم (cervix) چیست؟
گردن رحم قسمت باریک، لوله شکل و تحتانی رحم است که به طرف مهبل کشیده می شود. (کلمه cervix در لاتین به معنای گردن است) در شرایط غیر حاملگی، گردن رحم به میران کمی باز است تا اسپرم داخل رحم شود و نیز خون قاعدگی خارج گردد. در زمان حاملگی ترشحاتی این لوله را پر می کنند و سد محافظی به نام پلاک موکوسی تشکیل می دهند. در طی یک حاملگی طبیعی، گردن رحم تا اواخر سه ماهه سوم حاملگی قوامی سفت داشته، طول آن بیشتر است و بسته می ماند و در سه ماهه معمولا نرمتر، کوتاه تر و متسع شده و برای زایمان آماده می شود.
نارسایی گردن رحم به چه معناست؟
اگر در شروع حامگی گردن رحم نرم تر، ضعیف تر و یا کوتاه تر از حالت عادی باشد ممکن است بدون ایجاد انقباضات حاملگی، در سه ماهه دوم و یا اویل سه ماهه سوم بر اثر افزایش وزن جنین و افزایش فشار به آن کوتاه و متسع شود. این وضعیت که بعنوان "نارسایی گردن رحم" شناخته می شود می توانند سبب سقط جنین در سه ماهه دوم، پاره شدن زودرس کیسه آب یا زایمان زودرس (قبل از هفته 37) شود.
تشخیص نارسایی گردن رحم
در گذشته این عارضه بعد از چندین سقط در سه ماهه دوم و یا زایمان زودرس تشخیص داده می شد. امروزه، اگر شما در معرض این عارضه باشید پزشکتان ممکن است از هفته های 16 تا 20 بطور مرتب برای شما سونوگرافی داخل مهبلی (Transvaginal Ultrasound) درخواست کند. این سونوگرافی ها به پزشک در اندازه گیری طول گردن رحم و کنترل علائم کوتاه شدن زودرس آن کمک می کند.
در صورتیکه در سونوگرافی های متوالی تغییرات قابل ملاحظه ای مشاهده شود، بیمار ریسک بیشتری برای زایمان زودرس دارد و هر چه گردن رحم کوتاه تر باشد ریسک بیمار بیشتر است. البته باید توجه داشت که تشخیص این عارضه کمی مشکل است و در مورد اینکه درمان های موجود به جلوگیری از سقط یا زایمان زودرس کمک می کنند یا خیر اختلاف نظر وجود دارد. اما یک فایده هشدار زودرس این است که به بیمار فرصت می دهد از داروهای کورتیکواستروئیدی استفاده کند. این داروها مشکلات را در نوزادان نارس به حداقل می رسانند. در صورتیکه هر یک از علائم زیر را مشاهده کردید بلافاصله با پزشک خود تماس بگیرید:
- تغییر در مقدار یا وضعیت ترشحات مهبلی بویژه ترشحات چسبناک یا آبکی
- لکه بینی یا خونریزی
- دردهای شبیه به دردهای قاعدگی
چه کسانی بیشتر در معرض خطرند؟
افرادی که بیشترین خطر متوجه آنهاست عبارتند از:
- کسانیکه سابقه سقط بدون علت در سه ماهه دوم و یا زایمان زودرسی که ناشی از علل دیگر نظیر دردهای زود هنگام و پارگی جفت نبوده دارند. در صورتیکه این سابقه بیشتر از یک بار تکرار شده باشد احتمال خطر بیشتر است.
- کسانیکه اعمالی تشخیصی یا درمانی نظیر cone biopsy یا LEEP بر روی گردن رحم آنها انجام شده است.
- کسانیکه هنگامیکه مادرشان آنها را حامله بوده است از داروی DES استفاده می کرده است. (در گذشته پزشکان برای جلوگیری از سقط این دارو را تجویز می کردند ولی استفاده از آن در دهه 1970 بدلیل بی اثر بودن و عوارضی که بر دستگاه تولید مثل جنین داشت متوقف شد.)
- کسانیکه گردن رحم در آنها در طی زایمان های قبلی یا مواردی نظیر کورتاژ صدمه دیده و یا چندین بار سابقه ختم حاملگی دارند.
- کسانیکه گردن رحم در آنها بطور غیر عادی کوتاه است.
بیمار چه اقداماتی باید انجام دهد؟
اگر سونوگرافی نشاندهنده کوتاه بودن گردن رحم باشد و حاملگی قل از هفته 24 باشد، پزشک ممکن است cerclage را پیشنهاد کند. در این روش دور گردن رحم با نخ مخصوصی بسته می شود و این سبب تقویت شدن گردن رحم و بسته ماندن آن می گردد. البته در مورد بکارگیری این روش اختلاف نظرهایی وجود دارد.
بعضی تحقیقات جدید مؤثر بودن این روش را در جلوگیری از سقط، PPROM، و زایمان زودرس جز در موارد معدود زیر سوال برده اند. این روش می تواند مشکلاتی ایجاد کند که خود سبب زایمان زوردس هستند. از جمله این مشکلات می توان به عفونت رحمی، پارگی کیسه آب، و انقباضات رحمی ناشی از التهاب رحم اشاره کرد.
متخصصین هنوز به این سؤال پاسخی نداده اند که آیا فواید cerclage در موارد خاص به خطراتش می ارزد یا خیر؟ زنانی که به نظر می رسد از این روش فایده ببرند آنهایی هستند که سه بار یا بیشتر بدون پیدا شدن دلیل خاصی سقط یا زایمان زودرس داشته اند. در این بیماران معمولا در هفته های 13 تا 16 و قبل از شروع تغییرات گردن رحم، cerclage انجام می شود. به نظر می رسد cerclage در این زمان نسبت به هفته های بالاتر حاملگی و زمانی که گردن رحم شروع به تغییر کرده است خطرات کمتری دارد.
cerclage زیر بیهوشی عمومی، نخاعی و یا اپی دورال انجام می شود و بیمار می تواند همانروز و یا روز بعد به خانه برگردد. به بیمار توصیه می شود که چند روزی استراحت کند و در این چند روز ممکن است خونریزی خفیف و یا انقباضات رحمی داشته باشد. بهتر است بیمار برای مدتی (و یا احتمالا تا آخر حاملگی) آمیزش جنسی نداشته باشد. پزشک ممکن است برای جلوگیری از عفونت و یا زایمان زودرس داروهایی تجویز کند و همچنین بیمار تا زمان برداشتن بخیه های cerclage که معمولا هفته 37 خواهد بود از نظر علائم تحت نظر باشد. بیمار معمولاً بعد از هفته 37 نگرانی نداشته و باید منتظر زایمان باشد.
بعضی پزشکان علاوه و cerclage و یا حتی به جای آن استراحت مطلق را تجویز می کنند. هر چند شواهد محکمی مبنی بر اینکه استراحت مطلق و ماندن در تخت خواب مؤثر است وجود ندارد ولی از نظر تئوری این کار برای برداشتن وزن از روی رحم ممکن است کمک کننده باشد. بیمار ممکن است از آمیزش جنسی هم منع شود.
زیاد بودن مایع آمنیوتیک (هیدرآمنیوس یا پلی هیدرآمنیوس
گر پزشک به شما گفته است که مایع آمنیوتیک شما بیش از حد است خیلی نگران نباشید. بیشتر زنانی که دچار این مشکل هستند کودکانی سالم بدنیا می آورند. ولی در بعضی موارد این مسئله ممکن است علامتی از دیابت و یا مشکلی در جنین باشد.
مایع آمنیوتیک چیست؟
مایع آمنیوتیک ماده ای است که جنین را در کیسه جنین احاطه کرده است. این مایع کارهای مهمی انجام می دهد که عبارتند از:
- بعنوان یک ضربه گیر جنین را در مقابل صدمات و بند ناف را در مقابل تحت فشار قرار گرفتن (و در نتیجه اختلال در اکسیژن رسانی به جنین) محافظت می کند.
- جنین و رحم را از عفونت محافظت می کند.
- بعنوان یک منبع پشتیبان کوتاه مدت از مایعات و مواد غذایی عمل می کند.
- به جنین برای تنفس و تحرک کمک می کند.
- به تکامل مناسب سیستم های گوارشی، اسکلتی-عضلانی و تنفسی جنین کمک می کند.
مایع آمنیوتیک کجا تولید می شود؟
در طی 16 هفته اول حاملگی، جفت، غشاهای آمنیوتیک، بند ناف، و پوست جنین همگی مایعی تولید می کنند که همزمان با رشد جنین کیسه آمنیوتیک را پر می کند. پس از آن جنین شروع به بلعیدن مایع کرده، مایع از کلیه های جنین گذشته و بصورت ادرار از بدن جنین خارج می شود و این چرخه مجدداً تکرار می شود بطوریکه کل مایع آمنیوتیک هر چند ساعت یک بار از این چرخه عبور می کند. (تعجب نکنید! بله، بیشتر مایع آمنیوتیک در واقع ادرار است). جنین همچنین مقداری مایع از ریه هایش ترشح می کند. مقدار کمی از مایع آمنیوتیک جذب کیسه آمنیوتیک شده و وارد بدن مادر می شود و یا از طریق خون بند ناف به بدن مادر بر می گردد. بنابراین، جنین نقش مهمی در حفظ مقدار مناسب مایع در کیسه آمنیوتیک دارد. زیاد بودن مایع هیدرآمنیوس یا پلی هیدرآمنیوس و کم بودن آن الیگوهیدرآمنیوس خوانده می شود.
تشخیص زیاد بودن مایع آمنیوتیک
رشد سریعتر از طبیعی رحم ممکن است پزشک را به زیاد بودن مایع مشکوک کند. زیاد بودن مایع ممکن است سبب شود مادر حرکات جنین را آنطور که باید در سه ماهه دوم یا سوم حس کند احساس نکند. بیمار ممکن است علائمی نظیر دردهای شکمی (ناشی از فشار زیاد مایع)، نوسان شدید وزن، کمر درد، و ورم شدید پاها و قوزک پا داشته باشد. در صورت وجود این علائم پزشک برای بیمار سونوگرافی تجویز کرده و اندکس مایع آمنیوتیک (Amniotic Fluid Index) را محاسبه می کند. اندکس بالای 25 سانتی متر بیش از حد تلقی می شود. مقدار طبیعی این اندکس در سه ماهه سوم حاملگی 5 تا 25 سانتی متر است.
دلایل افزایش بیش از حد مایع
در بیشتر موارد علت ناشناخته است. در حدود 60% موارد هیچ دلیل خاصی پیدا نمی شود، جنین مشکلی ندارد و مایع خوبخود کم می شود. با این حال بیمار باید همچنان تحت نظر باشد و برای وی تا آخر حاملگی non-stress test و سونوگرافی تجویز شود. همچنین ممکن است به منظور کاهش خطر پارگی زودرس کیسه آب و شروع زایمان زودرس استراحت مطلق تجویز شود.
علل دیگر عبارتند از:
دیابت مادر: در صورتیکه مادر دیابت کنترل نشده داشته باشد ممکن است دچار افزایش بیش از حد مایع گردد. (پلی هیدرآمنیوس در 10% مادران دیابتی و معمولا در سه ماهه سوم تشخیص داده می شود). به همین دلیل معمولا برای مشخص کردن اینکه ممکن است افزایش بیش از حد مایع ناشی از دیابت باشد یک تست گلوکز انجام می شود. این موارد معمولا خفیف بوده و با کنترل دیابت براحتی درمان می شوند.
ماکروزومی یا حاملگی چند قلویی: بزرگ بودن بیش از حد جنین یا حاملگی دوقلویی یا چند قلویی خطر افزایش بیش از حد مایع آمنیوتیک را افزایش می دهد. پلی هیدرآمنیوس بویژه در موارد سندرم انتقال خون دوقلوها محتمل است. در این سندرم قلوی دهنده دارای مایع آمنیوتیک کم و قلوی گیرنده خون دچار افزایش بیش از حد مایع است.
ناهنجاری های جنینی: در بعضی موارد نادر، جنین ممکن است دچار ناهنجاری باشد که سبب می شود مایع را نبلعد در حالیکه کلیه اش ادرار بیشتری از همان مایع کمی که بلعیده تولید می کند. این مسئله ممکن است ناشی از ناهنجاری هایی باشد که بلعیدن را برای جنین مشکل می کنند. از جمله این ناهنجاری ها می توان به تنگی پیلور، شکاف لب یا کام، یا انسداد دستگاه گوارش اشاره کرد. بعضی مشکلات دستگاه عصبی نظیر نواقض لوله عصبی یا هیدروسفالی نیز می توانند مانع بلع نوزاد شوند. در صورت تشخیص پلی هیدآمنیوس پزشک یک سونوگرافی با وضوح بالا و شاید یک آمنیوسنتز انجام می دهد تا جنین را از نظر ناهنجاری ها و اختلالات ژنتیکی کنترل کند.
درمان
در حدود 50% موارد بویژه در موارد خفیف مشکل خودبخود حل می شود. در صورتیکه مایع خیلی زیاد باشد و یا سبب ناراحتی زیادی شود پزشک ممکن است با استفاده از روشی بنام آمنیوسنتز درمانی مقداری از مایع را خارج کند. در این روش پزشک سوزنی را طریق رحم وارد کیسه آمنیوتیک کرده و مقداری از مایع را می کشد. در موارد شدید این کار ممکن است هر هفته و یا حتی بیشتر تکرار شود. در بعضی موارد ممکن است برای کم کردن میزان ادرار جنین از داروهای مهار کننده پروستاگلاندین ها نظیر ایندومتاسین استفاده شود.
تأثیر پلی هیدرآمنیوس بر زایمان
پلی هیدرآمنیوس خطر زایمان زودرس را افزایش می دهد بنابراین مادر باید تحت نظر باشد. با شروع مراحل زایمان، خارج شدن مقدار زیادی مایع از رحم خطر پارگی جفت (جدا شدن زودرس جفت) یا پرولاپس بند ناف (قرار گرفتن بند ناف در گردن رحم و احتمال تحت فشار قرار گرفتن آن) را افزایش می دهد. هر دو این وضعیت ها کودک را در خطر کمبود اکسیژن قرار داده و ممکن است نیاز به سزارین اورژانس باشد. از آنجا که رحم نیز ممکن است پس از زایمان قادر به منقبض شدن نباشد احتمال خونریزی بعد از زایمان نیز وجود دارد. از این رو پزشک در طول زایمان کاملا مادر را تحت نظر خواهد داشت.



